Chủ đề
Ghép tạng ở Việt Nam: Nguồn sống bị bỏ lỡ
Ghép tạng ở Việt Nam còn nhiều điểm nghẽn gây lãng phí nguồn sống quý giá từ những ca chết não hiến tạng vốn được xem là vũ khí tự nhiên chống lại nạn mua tạng.
Run rẩy đánh dấu cho đi từng bộ phận cơ thể chồng trên tờ giấy cam kết hiến tạng, chị Phạm Thị Sự, 37 tuổi, luôn miệng lẩm bẩm “nghìn lần xin lỗi anh”.
Quyết định hiến tạng chồng – anh Nguyễn Thanh Thiện – được chị đưa ra sau 3 ngày anh cấp cứu tại Bệnh viện Bà Rịa (Bà Rịa – Vũng Tàu) vì tai nạn giao thông. Bác sĩ tiên lượng xấu, cơ hội sống không còn.
Chị được đưa vào căn phòng nơi anh nằm một buổi sáng giữa tháng 5/2021. Trong bộ quần áo bảo hộ chống dịch Covid-19, chị ôm lấy anh giữa bùng nhùng ống và dây, nói lời xin lỗi. Đó là lần cuối chị chạm vào anh bằng xương thịt.
Nhiều năm trước hai vợ chồng chị Sự nghe cụm từ hiến tạng trong buổi thuyết giảng của cha xứ. Hồi ức đó trôi qua chóng vánh. Thế rồi, hơn một tuần trước buổi sáng anh gặp nạn, hai vợ chồng lại nghe cụm từ ấy qua một bà lão trong quán bún của gia đình, kể về chàng thanh niên trẻ cùng tỉnh vừa hiến tạng cứu người.
“Nếu có thể, con sẽ hiến hết”, anh khẳng định với vị khách qua đường.
Lúc đó, chị không để tâm. Đến khi anh sắp ra đi, chuyện cũ được gợi nhắc. Người nhà động viên chị, bảo rằng biết đâu đấy là di nguyện của anh. Chị không nỡ, vì sợ làm anh đau. Nhưng khi nghĩ tới việc một phần của anh có thể tái sinh trong cơ thể mới, chị biết đây là điều nên làm.
Bước ra cửa phòng bệnh, chị đặt bút ký đơn tự nguyện hiến tạng chồng. Chị chỉ có hai điều kiện: tạng của anh được trao cho người nghèo; và quy trình hiến ghép phải minh bạch, không lợi nhuận.
Một người không may rơi vào tình trạng chết não như anh Thiện, khi qua đời, có thể hiến mô tạng, cứu sống tới 8 bệnh nhân suy tạng và hơn 75 người cần mô, da, giác mạc. Đây trở thành nguồn sống quý giá cho hàng nghìn người đang mòn mỏi xếp hàng chờ ghép tạng.
Một người hiến chết não cứu sống tối đa 8 bệnh nhân. Còn người hiến sống chỉ có thể tặng một phần tạng.
Sau khi Luật hiến, lấy, ghép mô, bộ phận cơ thể người và hiến lấy xác 2006 có hiệu lực, việc hiến tạng từ người chết não chính thức được hợp thức hoá. Đây được xác định là nguồn cung chiến lược nhằm giải bài toán thiếu tạng khi số người có nhu cầu ghép ngày càng tăng. Thế nhưng, sau 4 năm, Việt Nam mới có ca chết não hiến tạng nhân đạo đầu tiên được thực hiện tại Bệnh viện Chợ Rẫy, TP HCM.
Đến nay, những gia đình như chị Sự vẫn thuộc nhóm thiểu số. Trong tổng các ca ghép tạng đã được thực hiện 31 năm qua, nguồn chết não chỉ chiếm 6% (157 ca). Tỷ lệ này đi ngược hoàn toàn so với thế giới. Năm 2022, số ca ghép thận và gan từ nguồn hiến chết trên toàn cầu lần lượt chiếm tỷ lệ 61% và 76%, theo Quan sát viên Toàn cầu về Hiến và Ghép tạng (GODT).
“Chương trình hiến tạng từ người hiến chết phát triển sẽ là ‘vũ khí’ tự nhiên chống nạn buôn bán tạng trái phép. Thế nhưng những năm qua, nguồn tạng này đang bị lãng phí”, TS.BS Dư Thị Ngọc Thu, Trưởng Đơn vị Điều phối ghép các bộ phận cơ thể người, Bệnh viện Chợ Rẫy, nêu thực trạng.
Bà dẫn chứng mỗi ngày bệnh viện có 3-5 người bệnh chấn thương sọ não nặng do tai nạn giao thông quá khả năng phẫu thuật, thân nhân xin về. Nhưng rất ít gia đình trong số này hiến tạng.
Điểm nghẽn khiến Việt Nam đứng chót bảng trong tỷ lệ chết não hiến tạng toàn cầu, đến từ quy trình điều phối hiến ghép, theo các chuyên gia. Tại các nước phát triển, khâu phát hiện người hiến tạng tiềm năng thường bắt đầu từ bác sĩ, còn Việt Nam hầu hết trông đợi vào sự tự nguyện của người dân.
Thông tin gia đình anh Thiện có nguyện vọng hiến tạng được Bệnh viện Bà Rịa nhanh chóng chuyển lên Đơn vị Điều phối ghép các bộ phận cơ thể người Bệnh viện Chợ Rẫy, TP HCM. Lập tức, một quy trình điều phối và tiếp nhận tạng với khoảng 200 nhân lực được kích hoạt.
“Mắt xích” đầu tiên là nhận diện người hiến tạng tiềm năng. Việc lấy mô, tạng chỉ được phép tiến hành khi bệnh nhân được công bố chết não – tình trạng hôn mê, đã ngưng thở, mất chức năng não bộ không thể hồi phục, dù tim còn đập.
Dựa trên những diễn tiến sinh lý, bác sĩ có thể dự đoán bệnh nhân nguy cơ chết não là người hiến tạng tiềm năng. Sau đó, thông tin được chuyển tới Đơn vị điều phối ghép tạng để khởi động tiến trình tư vấn, thuyết phục gia đình khi bác sĩ kết luận chết não.
Vai trò nhận diện phải bắt đầu từ các khối lâm sàng, trọng tâm là khoa cấp cứu và hồi sức ngoại thần kinh – nơi đầu tiên tiếp nhận tất cả các dạng bệnh, nhất là chấn thương sọ não nặng.
“Nhưng thực tế tại Việt Nam, đa số đang làm ngược lại”, BS.CK2 Trần Thanh Linh, Trưởng khoa Hồi sức cấp cứu (ICU), Bệnh viện Chợ Rẫy, đánh giá. “Đội ngũ bác sĩ tại các khoa có người hiến tạng tiềm năng thực sự chưa chủ động trong việc thông báo bệnh nhân dạng này đến Đơn vị điều phối”.
Đa số quy trình chỉ khởi động khi gia đình bệnh nhân chủ động đề xuất nguyện vọng hiến tạng. Từ đây, bác sĩ mới báo tin về đơn vị điều phối, giống trường hợp gia đình chị Sự.
Ghép tạng ở Việt Nam nghẽn do quy trình ngược
Theo Hội ghép tạng Việt Nam, nếu nhân viên y tế hiểu biết kém, không nhận diện được người chết não, và nắm phương pháp hồi sức để duy trì chất lượng tạng, sẽ dẫn đến nguy cơ mất người hiến tiềm năng. Nghiên cứu của TS Antonio López-Navidad và cộng sự cho thấy, khoảng 20-47% người hiến tiềm năng không bao giờ được phát hiện; 17-30% bị bác sĩ từ chối vì áp dụng các tiêu chuẩn khắt khe khi không tham vấn ê-kíp ghép tạng; và 10-25% người hiến tiềm năng bị ngưng tim trước khi lấy tạng.
Đó mới là rào cản đầu tiên. Kể cả khi tin tức về người hiến tiềm năng được chuyển đến đơn vị điều phối, thân nhân đồng thuận, chưa chắc có thể lấy tạng thành công.
Trong quá trình tiếp nhận tạng từ nguồn hiến chết, điều cấp bách nhất là thời gian. Mỗi bộ phận có thời hạn “sống” khác nhau bên ngoài cơ thể, từ 4 đến 36 giờ. Đây là “ngưỡng chịu đựng” sự thiếu máu của các cơ quan tạng. Nếu vuột mất giai đoạn “vàng” này, mọi nỗ lực tái sinh sự sống đều trở nên vô giá trị.
Bác sĩ Trần Thanh Linh, Bệnh viện Chợ Rẫy, kể trong quá trình tiếp nhận tạng hiến của anh Thiện, yêu cầu cao nhất là bảo vệ tạng. Trọng trách tiếp tục thuộc về khoa hồi sức. Bệnh nhân chết não, tình trạng diễn tiến nhanh, nếu không hồi sức kịp thời, tối ưu nguồn hiến, chức năng tạng xấu đi và có thể không sử dụng được.
“Điều đó đồng nghĩa lỡ mất cơ hội được cứu sống của nhiều bệnh nhân đang chờ ghép”, bác sĩ Linh giải thích.
Nhận tin hiến tạng của gia đình chị Sự, bác sĩ Linh cùng ê-kíp của Bệnh viện Chợ Rẫy tức tốc về Bệnh viện Bà Rịa ngay buổi sáng. 17h30, bác sĩ chính thức thông báo bệnh nhân chết não. Ca lấy tạng dự kiến diễn ra vào sáng hôm sau.
Thế nhưng, thận của anh Thiện có dấu hiệu tổn thương. Cơ thể xuất hiện nhiễm trùng, nếu kéo dài tới sáng khó giữ được tạng. Kế hoạch buộc thay đổi, việc lấy tạng cần tiến hành trong đêm.
22h30, quá trình phẫu thuật bắt đầu.
0h09 phút, xe cứu thương mang theo trái tim anh rời khỏi Bệnh viện Bà Rịa.
1h04 phút sáng, ê-kíp có mặt tại Bệnh viện Chợ Rẫy. Các bộ phận tạng được chuyển thẳng lên phòng mổ.
Hai tiếng sau, trái tim anh Thiện đập lại trong lồng ngực người nhận.
Mọi việc diễn ra trong hơn 8 tiếng, đòi hỏi sự phối hợp nhuần nhuyễn và khẩn trương từ hơn 200 con người – cả bác sĩ và bệnh nhân. Tuy nhiên, không phải “cuộc chạy đua” giữ tạng hiến nào cũng như mong đợi.
“Hơn 20% người hiến tạng tiềm năng không lấy được tạng bởi giai đoạn hồi sức thất bại”, bác sĩ Linh trích dẫn thống kê từ một nghiên cứu quốc tế.
Theo ông, vấn đề hiện nay là số lượng bác sĩ hồi sức được đào tạo về bảo vệ tạng còn hạn chế. Tại phía Nam, ngoài Bệnh viện Chợ Rẫy, số người có kinh nghiệm này ở các cơ sở y tế rất ít.
Hơn 30 năm kinh nghiệm trong ngành ghép tạng, TS.BS Dư Thị Ngọc Thu nêu thực tế, số lượng đơn đăng ký hiến tạng trên cả nước hiện gần 80.000, nhưng việc tiếp nhận được mô, tạng hiến tặng vẫn còn khiêm tốn.
“Mấu chốt hiện nay trong phát triển nguồn hiến chết là khâu hồi sức. Nguyên nhân cốt lõi đến từ việc thiếu sự phối hợp giữa các khâu: từ phát hiện người hiến tiềm năng; hồi sức bảo quản mô – tạng; đến tiếp cận, thuyết phục gia đình chấp nhận hiến…”, bà nói.
Bộ Y tế hiện chưa có quy định và hướng dẫn cho các bệnh viện trên cả nước về quy trình kết nối giữa các khâu này. Vai trò vẫn phụ thuộc nhiều vào Trung tâm điều phối quốc gia về ghép bộ phận cơ thể người, với 3 đơn vị trực thuộc tại Bệnh viện Việt Đức (Hà Nội), Bệnh viện Trung ương Huế, và Bệnh viện Chợ Rẫy (TP HCM).
Trong khi thực tế, trách nhiệm của bác sĩ hồi sức rất nặng nề. Họ phải phát hiện và thông báo với đơn vị điều phối khi có trường hợp chết não, giải thích thường xuyên, cặn kẽ với gia đình người bệnh, đồng thời giữ cho tạng không bị hư hại trong quá trình đơn vị điều phối thuyết phục gia đình.
Dù đây là mắt xích quan trọng, luật chưa có quy định ràng buộc trách nhiệm của nhóm này.
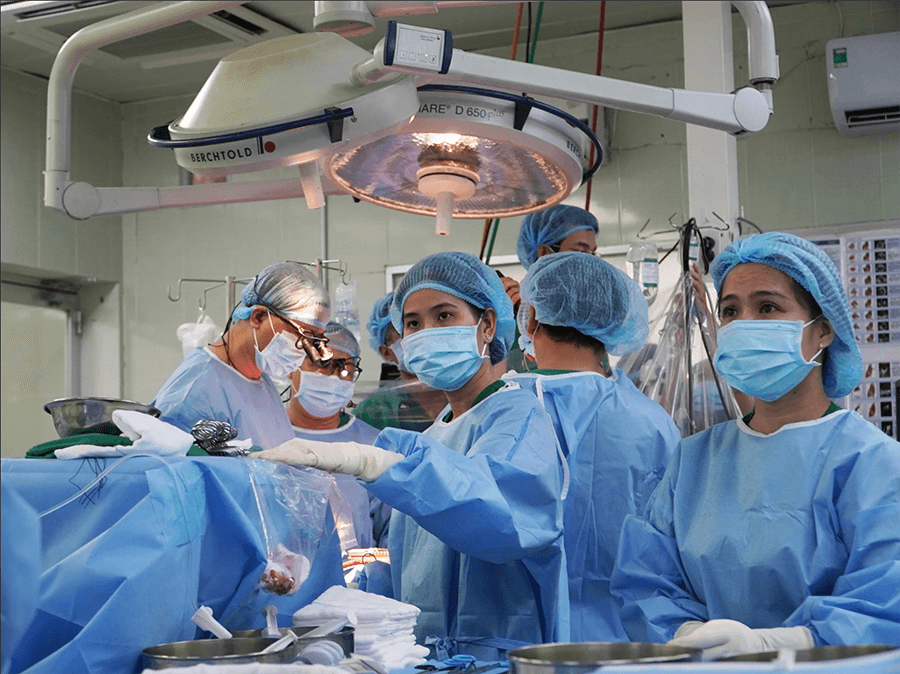
Các chi phí “ngoài lề” trong quy trình hiến ghép tạng cũng vô tình trở thành rào cản khiến bệnh viện chần chừ thúc đẩy hiến tạng nhân đạo.
Quy trình thực hiện một ca hồi sức bảo vệ tạng có thể lên tới hàng trăm triệu đồng, nhưng không thuộc nhóm chi trả của ngân sách. Con số này chưa tính đến các khoản phát sinh khác, như: vận chuyển tạng, phụ cấp ngoài giờ cho đội ngũ nhân viên y tế tham gia…
Trong khi đó, việc đầu tư chi phí cho ghép tạng sẽ mang lại lợi ích gấp nhiều lần so với duy trì điều trị bệnh nhân suy tạng.
Nghiên cứu năm 2019 của BS Thu cho thấy chi phí bảo hiểm y tế cho một bệnh nhân ghép thận thấp hơn 3-5 lần so với hai phương pháp điều trị khác là chạy thận nhân tạo và thẩm phân phúc mạc (lọc màng bụng). Điều này cũng tương tự với các bệnh suy chức năng giai đoạn cuối khác như suy gan, suy tim, dù tỷ lệ chênh lệch có thể không bằng.
“Tức là, nếu Nhà nước trả tiền cho ca ghép tạng vẫn có lợi hơn phải chi trả BHYT cho một người bệnh mạn tính suốt đời”, bác sĩ Thu nói.
Chưa kể, bệnh nhân sau ghép hồi phục sức khoẻ, lo được cho gia đình, đóng góp cho xã hội, thay vì tốn thêm công chăm sóc của người nhà. Từ đó, an sinh xã hội tăng, nhà nước tiết kiệm được ngân sách. Đây là lý do các nước đầu tư rất nhiều tiền để phát triển chương trình ghép mô – tạng từ người hiến chết não.
So sánh chi phí giữa ghép thận với các phương pháp khác
Ngày diễn ra đám tang anh Thiện cũng là lúc phần tạng hiến đã cấy ghép thành công, tái sinh trong cơ thể người nhận.
Hôm bác sĩ Bệnh viện Chợ Rẫy đến nhà viếng, báo tin anh đã giúp hồi sinh cuộc đời cho 4 người đang ở ngưỡng cận tử, chị Sự bật khóc. Nỗi day dứt vì “đã làm anh đau” vơi dần. Với 4 mẹ con, ba vẫn đang hiện diện đâu đó, trong những phần thân thể đã trao đi.
Chị ước được gặp người đã nhận trái tim chồng, nhưng biết luật không cho phép. Giờ đây thi thoảng, chị nhắn tin hỏi bác sĩ ở Đơn vị Điều phối ghép tạng về sức khỏe của những người nhận, như một cách biết tin về anh.
“Chỉ cần biết họ vẫn khỏe mạnh là mình thấy vui, vì đó là cách giữ lại những gì của anh còn sống”, chị nói.

Trong căn nhà cấp 4 đi thuê, chị dành vị trí trang trọng nhất để đặt bằng khen và thư cảm ơn của Bệnh viện Chợ Rẫy, UBND tỉnh vì nghĩa cử cao đẹp của gia đình. Chị Sự bảo, sự ra đi của anh tuy đột ngột, nhưng đã để lại cho các con một hình mẫu suốt đời về cách làm người.
Sau khi chồng mất, 4 mẹ con chị sống dựa vào xe bán bún xào. Khoản thu nhập chỉ đủ vá víu tiền nhà, tiền học cho hai con nhỏ.
Gia Trí (15 tuổi), anh cả, tự lãnh vị trí trụ cột thứ hai trong gia đình. Một năm sau khi ba qua đời, Trí quyết định nghỉ học đi tìm việc, “nhường lại cơ hội cho em”. Gia Bảo (12 tuổi) thì trở thành chỗ dựa tinh thần cho mẹ.
Thời gian đầu ba mất, mẹ thường lén đi bộ ra biển khóc một mình. Thằng nhỏ lẽo đẽo theo sau, thấy mẹ ngồi đâu, sáp tới cạnh. Nó bắt chước ba, rướn cánh tay, cố kéo đầu mẹ tựa lên vai, thủ thỉ “cho mẹ mượn vai con”.
Từ ngày ba đi, Gia Bảo cũng bắt đầu ôm giấc mơ lớn lên làm bác sĩ, bắt đầu biết lo lắng cho sức khoẻ của những người xung quanh. Mới 12 tuổi, cậu đã có thể giải thích làu làu với người lạ về ý nghĩa của hiến tạng để “làm cho người ta sống”.
“Sau này, con muốn giống ba, hiến tạng cứu người”, Gia Bảo nói, nhìn lên bàn thờ ba.
Nội dung: Mây Trinh – Lê Phương – Lê Nga
Đồ họa: Đăng Hiếu – Khánh Hoàng – Thanh Hạ
Ảnh: Phùng Tiên
Theo VnExpress
Người cần ghép tạng ở Việt Nam tìm đến thị trường chợ đen (doctor247.vn)
Ghép tạng ở Việt Nam: Tái sinh từ nguồn hiến tạng (doctor247.vn)








